影响认知行为疗法矫正失眠患者睡眠信念的因素
作者:文阅期刊网 来源:文阅编辑中心 日期:2022-05-18 08:36人气:
摘 要:目的:探讨失眠的认知行为疗法在矫正失眠患者认知过程中的影响因素。方法:2016年3-9月在广安门医院心理科门诊就诊的70例慢性失眠患者,记录患者的一般资料情况(年龄、性别、病程、有无抽烟喝酒、家族史、受教育程度、就业情况、婚姻状况及有无躯体疾病)。于治疗前、治疗第4周、治疗结束(治疗第8周)时,记录各组的失眠严重程度指数(ISI)、睡眠个人信念和态度量表(DBAS)、贝克抑郁量表(BDI)和贝克焦虑量表(BAI)各因子,并分析比较患者的一般资料与DBAS量表是否相关、患者不同时间的量表得分情况。结果:(1)治疗结束时,ISI、DBAS较治疗前总分显著下降(F=157.796,86.951;P<0.001);(2)经过8周治疗之后,患者部分一般资料(年龄、受教育程度、是否抽烟以及患病时长)与DBAS总分差异有统计学意义(P<0.05);(3)患者在治疗结束时,失眠严重程度指数(ISI)、贝克抑郁量表(BDI)和贝克焦虑量表(BAI)各因子(ISI、BAI及BDI)与DBAS总分呈负相关,相关性有统计学意义(P<0.05)。结论:CBT-I治疗对于失眠患者的认知偏差改善疗效显著;另外,患者的情绪变化、部分社会特征在CBT-I治疗中,对认知偏差改善具有潜在影响。
关键词:慢性失眠;认知行为疗法;认知偏差;睡眠个人信念和态度;
Factors affect beliefs of insomnia patients with CBT-I
REN Xinrui WANG Jian GUO Jiale
Departmentof Psychology,University of Chinese Academy of Sciences
Abstract:
Objective:To investigate the influencing factors of cognitive behavior therapy for insomnia in correcting the cognitive process of insomniac patients.Methods:From March 2016 to September 2016,70 patients with chronic insomnia treated in the Outpatient Department of Psychology of Guang'anmen Hospital were selected.The general data(age, gender, course of disease, smoking and drinking, family history, educational level, employment, marital status and physical diseases)of the patients were recorded.Before treatment, at the 4 th week of treatment and at the end of treatment(the 8 th week of treatment),Insomnia Severity Index(ISI),Dysfunctional Beliefs and Attitudes about Sleep Scale(DBAS),Beck Depression Inventory(BDI)and Beck Anxiety Inventory(BAI)were recorded.The correlations of the general data with DBAS and the scale score at different times were analyzed and compared.Results:(1)At the end of treatment, the total scores of ISI and DBAS decreased significantly compared with those before treatment(F=157.796,86.951;P<0.001).(2)After treatment for 8 weeks, statistically significant differences were found in age, educational level, smoking, course of disease and total DBAS score(P<0.05).(3)At the end of treatment, ISI,BDI and BAI were negatively correlated with total DBAS score, with statistical significance(P<0.05).Conclusion:CBT-I has significant efficacy in the improvement of cognitive bias in patients with insomnia.In addition, patients' emotional changes and some social characteristics have potential effects on the improvement of cognitive bias in CBT-I.
Keyword:
Chronic insomnia; Cognitive behavioral therapy; Cognitive bias; Dysfunctional beliefs and attitudes about sleep;
失眠给人们的生活带来了诸多负面影响。夜间的睡眠困难通常伴随着家庭、社会、职业、学业或其他重要领域的功能受损[1]。慢性失眠的主要疗法为认知行为疗法(cognitive-behavioral therapy for insomnia, CBT-I)和催眠药物治疗[2]。药物疗法虽起效快、易获取,但具有成瘾或耐受的风险,使治疗的副作用远大于正作用[3],因此仅被推荐用于短期治疗[4]。与药物治疗相比,CBT-I具有治愈率高、疗效持久等优势,是目前国内外普遍推荐的治疗失眠障碍的首选疗法[5,6]。此前针对CBT-I的研究发现,有睡眠障碍的患者在睡眠问题方面存在着错误认知观念[7,8]。Rosenthal等人通过实验发现,错误的认知观念认知对睡眠质量影响程度比躯体机能紊乱对其影响程度高10倍[9]。由此可见,认知调整在CBT-I治疗过程中发挥关键作用,但由于患者认知状况的个体差异导致疗效的持续呈现出一定程度的波动,故有必要全面分析CBT-I治疗中,对失眠患者睡眠信念与态度的矫正具有潜在影响的因素,以预防性地采取措施,进而保障治疗过程中疗效的稳定性以及预后的长期疗效。
1 对象与方法
1.1 对象
2016年3-9月在广安门医院心理科门诊就诊的患者,入组标准:①符合《睡眠障碍国际分类》第三版(ICSDBAS-3)慢性失眠(Chronic Insomnia)的诊断标准,明确诊断为慢性失眠;②小学及以上受教育程度;③治疗开始时已停止服用催眠药物。排除标准:①未治愈的各类精神障碍;②曾诊断有任何精神疾病或双相情感障碍;③有病史证明失眠继发于各类精神疾病;④由药物或躯体疾病引起的失眠;⑤PSG检查发现伴有其他类型睡眠障碍,如睡眠呼吸暂停综合征、不宁腿综合征等;⑥睡眠时相紊乱或伴有药物、酒精滥用或依赖;⑦孕妇或哺乳期女性。初始电话筛选合格后,候选人由研究者进行面对面访谈评估并收集人口学资料及其病史资料。所有已服用催眠药物患者在本研究开始前2周逐渐停用原催眠药物[10,11,12]。
本课题共入组70例患者,其中4例不符合慢性失眠诊断标准;3例因不愿停药或无法停止目前的其他疗法退出治疗;2例无法或不愿接受8周治疗协议退出;2例脱落,因回到户籍所在地或不愿执行行为疗法,在治疗前4周退出研究。余下59例患者满足全部设计条件,其中男性12例,女性47例,年龄为18~72(46.75±13.16)岁。所有纳入患者均签署书面知情同意书,愿意接受心理评估。本研究方案通过中国中医科学院广安门医院医学伦理学委员会审查批准(伦理批号:2016-045-KY-01)。
1.2 方法
1.2.1 治疗团队组成
本研究由6名经专业精神科医师培训的治疗师负责执行,每位治疗师在本研究开始前均接受连续一个月的CBT-I培训,且在研究开始前均进行过至少3名临床患者的实际治疗,均以相同治疗材料开展治疗,相关专业培训医师对各位治疗师的治疗水平进行了标准化的评估,确保每个治疗师具有相同的治疗效力。受试者被随机分配给治疗师开展治疗。
1.2.2 研究方法
本研究采用8周CBT-I治疗方案[13]。第1周时采集睡眠日记,不采取任何干预,治疗双方建立治疗联盟,并由研究人员介绍治疗方案,剩下7周运用对应的治疗技术。同时将会在每次会谈时与患者一起回顾睡眠日记,监测并适当调整治疗方案。治疗的8周内全部采用个体治疗,患者需要完整记录睡眠日记56天。
治疗技术包括:睡眠限制疗法(sleep restriction therapy, SRT)、刺激控制疗法(stimuli control therapy, SCT)、睡眠卫生教育、放松训练、负性认知矫正及认知重建。治疗期间为确保每位患者均涉及以上全部技术,每一周安排不同的治疗重点,并当面为患者讲解清晰且确保其理解内容,其中睡眠限制疗法及刺激控制疗法是否完成会记录在睡眠日记上。以上疗法具体做法如下:①睡眠限制疗法[14]:根据患者自身情况来限定其总在床时间,强化其睡眠驱动力。总睡眠时间并非固定不变,它随着疗效逐渐增加直至达到最佳时长并固定下来。由于大多患者入睡时因太过焦虑无法入睡,反使失眠症状加重。在实施睡眠限制疗法时,患者被要求治疗期间不断调整在床时间的长短。通过减少在床时间激发患者出现较轻程度的睡眠剥夺,可使睡眠效率提高。该疗法的优势是操作简单,但患者依从性较难在长期治疗中得以保持,从而将影响CBT-I的疗效。睡眠限制疗法实施时需要做到以下几点:首先,参考患者2周或以上的睡眠日记,帮助患者计算其平均每天的总睡眠时间;其次根据总时间去限制在床时间;之后通过分析患者自行记录的睡眠日记,治疗师每周帮助患者计算出睡眠效率。当睡眠效率≥90%时,患者可以将自己在床时间增加15~20分钟。但若效率不高于80%,则需要减少15~20分钟,若睡眠效率在两者之间,则不需要增加或减少在床时间。在此需要注意,若患者为老年人,则需将最低睡眠效率调整至75%。此外,所有患者的在床时间都不应少于4.5h; 该疗法治疗期间,可根据患者情况允许其在中午小睡(15~30分钟),尤其在治疗初期,小睡问题需要格外关注。②刺激控制疗法[15]:帮助患者重新建立一个较为固定的睡眠时间表,并强化睡眠与床、卧室之间的刺激反应模式。该疗法在实施时需经历两个阶段:第一,治疗师要为患者详细的讲述该疗法每一步的目的和合理性;第二,治疗师要允许并鼓励患者向治疗师讲述自己遇到的困难和个人看法,并且治疗师有责任鼓励患者严格按照治疗要求执行。该疗法通过减少或撤去影响睡眠的活动来帮助患者建立并增加睡眠与床、卧室之间的内在联系,并固定下来。患者通过此方法一般可以使睡眠时间增加30至40分钟。由此可见该疗法有良好的效果,且可用于原发性失眠和继发性失眠,刺激控制疗法实施时需要做到以下几点:第一,若患者未感到困倦则不可进入卧室或躺在床上,即卧室和床的功能仅能用于睡眠和性生活,其余活动均要在卧室之外完成;第二,若患者20分钟以内依然无法在床入睡,此时应及时离开床和卧室,直至出现睡意再躺回床上,但若依然入睡困难,可以重复第二步骤,该步骤可根据患者需求多次重复使用;第三,患者被要求无论前一天几点入睡,起床时间必须固定;最后需注意,原则上患者白天不要午休或小睡,以期增加睡眠压力,提高睡眠效率。③睡眠卫生教育[16]:针对睡眠相关知识的一般教育,包括饮食、运动、缓解、正常睡眠模式及其随年龄增长的变化趋势。由于原发性失眠的常见因素由错误的睡眠卫生习惯引起,即患者错误的生活方式及不良的生活环境,因此通过对患者进行睡眠卫生教育来进行改变和矫正,进而帮助提高患者睡眠质量。资料显示,多数患者的睡眠习惯欠佳,而经过该疗法治疗后,患者醒后的主观体验、睡眠效率、睡眠深度及连续性得到提升[17]。进行睡眠卫生教育时,要求患者做到以下几点:第一,患者不可喝含有咖啡因的饮品如咖啡、茶等,患者不可吸烟喝酒(尤其睡前),且睡前两小时不可吃难消化的食物;第二,晚饭后饮水量需控制,大量饮水会增加患者夜尿的频率,影响睡眠质量;第三,床的功能仅限于睡眠,其余活动或休息只可在椅子上进行,且每日5点后患者应避免使自己感到过于活跃或兴奋的环境;第四,患者可在治疗师的帮助下建立一套入睡前的准备流程,如每日固定时间起床、入睡前放松大脑,回忆一些令自己感到愉悦开心的事情等,患者也可通过调整适合的卧室环境(光线、温度和声音)来帮助自己入睡,此外,患者平时(除睡前外)还需加入适当且规律的体育运动。④放松训练[18]:常见的临床操作模式,如渐进式肌肉放松,旨在缓解自动觉醒、肌肉紧张和干扰睡眠的侵入性思维。近年来,放松训练在CBT-I治疗中愈加重要。它包含多种治疗方法,渐进式肌肉放松治疗帮助患者降低躯体兴奋度,而意向训练可通过干扰睡前连续不断的侵入性思维,帮助患者逐渐停止思维的入侵。此外还有冥想、腹式呼吸等放松技术,从而使患者的心理和躯体逐渐平静、松弛下来,加快患者入睡时间。研究表明,该疗法对失眠及部分慢性疾病都有很好地治疗效果[19]。放松训练的基本要素是使患者不断反复、长时间地专注在一个肌肉动作、短语、特定词或身体感觉之中,且在此过程中,患者尽可能不去理会连续不断闯入的各种思维、想法,尽可能专注[20]。由此,帮助患者降低身体的新陈代谢率。该方法中的多个技术都可以由患者自行完成,使用时较为方便。⑤负性认知矫正及认知重建[18]:用认知治疗技术矫正患者的错误信念,并运用对应技术帮助患者缓解睡前的焦虑情绪。由于多数患者在入睡前过度关注和担心睡眠质量,甚至部分患者认为睡眠不足会引发灾难性的后果,进而产生了紧张、焦虑、恐惧等情绪反应,从而加重了失眠症状。因此,通过负性认知矫正及认知重建疗法矫正患者对睡眠的错误、夸大信念,消除对失眠原因的错误理解,调整对睡眠不切实际的期望,从而缓解患者过度的情绪反应。需要注意的是,由于不同患者存在个体差异,依从性和对治疗原理的理解也有所不同,因此会受到因素干扰,该方法的治疗效果也会有所影响。
在进行负性认知矫正及认知重建疗法时,需要做到如下内容:首先,治疗师有责任向患者解释清晰该疗法的治疗原理,让患者充分了解其合理性,从而增加患者的依从性,这是治疗能否获得效果的关键因素;其次,要求患者上床后关掉卧室灯光,且在此入睡过程中,患者不可进行任何看手机、听音乐、读书看报等干扰入睡状态的事情[21]。
1.3 评估标准
1.3.1 评估量表
评估量表由研究者统一指导语,于治疗前、治疗第4周、治疗结束时由患者自行完成,由研究者检查问卷并确保有效。①失眠严重程度指数[22](Insomnia Severity InDBASex, ISI):ISI共7个条目,评估入睡困难和睡眠维持困难的严重程度。包括睡眠满意度、日间功能、因睡眠引起的注意力受损、失眠的痛苦程度及对失眠关注程度。采用0~4分5级评分,总分0~28分,分值越高失眠越严重。0~7分无失眠,8~14分为轻度失眠状态,15~21分为中毒失眠状态,22~28分为重度失眠状态,我国香港YU[23]已于2010年将Morin编制的ISI量表翻译为中文版失眠严重程度指数量表(ISI-C),并在国内获得广泛应用。②睡眠个人信念和态度量表-16[24](DBAS-16):由美国弗吉尼亚大学医学院Morin等睡眠专家编制,旨在作为一种评估工具来识别、检验人们对睡眠和失眠的各种信念、态度、期望和归因,同时也是临床工具。量表包含16个条目,采用1~5级负向记分。4个量表因子分,包括失眠所致后果(简称后果)、关于睡眠的担忧(简称担忧)、对于睡眠的期望(简称期望)和对于药物的使用(简称药物)以及总分。总分及各分量表评分越低,说明不合理信念越明显。可以比较治疗前后患者睡眠相关信念与态度在不同时点的评分变化。③贝克抑郁问卷[25](BDI),该量表一共包含21项,评分标准为0、1、2、3的4个等级,量表总分和受试者的焦虑程度成正相关。贝克焦虑问卷[26](Beck Anxiety Inventory, BAI):该量表共包有21项条目,评分标准为4个等级,量表总分和受试者的抑郁程度成正相关。该量表中文版由中国行为科学社翻译并发行[27]。④睡眠日记:包括上床时间(time in bed, TIB)、入睡潜伏期(sleep onset latency, SOL)、觉醒次数、总觉醒时间(wake after sleep onset, WASO)、总离床时间、总在床时间、总睡眠时间(total sleep time, TST)、起床时间、白天是否小睡、睡眠质量评价和获得休息的评价。睡眠日记是当前评估睡眠问题相对最有效的工具。
1.3.2 治疗有效的定义
鉴于目前国内外对于失眠治疗的起效仍无确切定义,本研究将根据以下标准定义有效率:ISI治疗后总分<8分[28]定义为“治疗有效”。
1.3.3 观察指标
以ISI得分比较治疗前与治疗第4周、第8周的疗效变化,并分析比较治疗前及治疗4周、8周后DBAS-16的评分、BDI和BAI的评分变化。
1.4 统计处理
使用SPSS 25.0软件进行统计分析,计量资料用均值和标准差(x¯±s)表示,不同时间差异比较采用重复测量的方差分析,差异有统计学意义时,进一步用LSD法做两两比较。组间差异比较采用独立样本t检验或单因素方差分析,相关性分析采用Pearson法,多个因素对DBAS的影响采用回归分析,P<0.05有统计学意义。
2 结 果
2.1 不同时间点疗效、睡眠信念与态度改变的变化与对比
不同时间点ISI、DBAS的差异有统计学意义。进一步做两两比较,ISI结果表现为0周>4周>8周,两两时点间差异均有统计学意义。DBAS结果表现为治疗前<4周<8周,两两时点间差异均有统计学意义,见表1。
表1 不同时间点ISI、DBAS的差异(x¯±s)
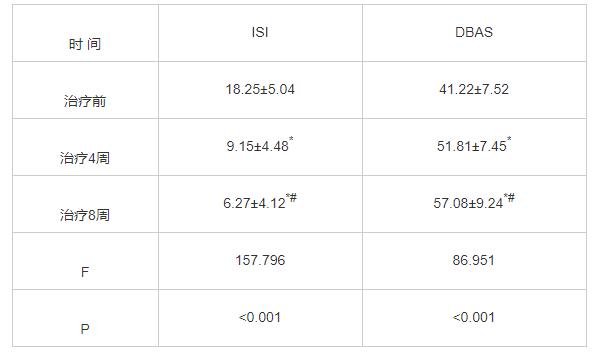
表2 一般资料的DBAS得分的比较(x¯±s)
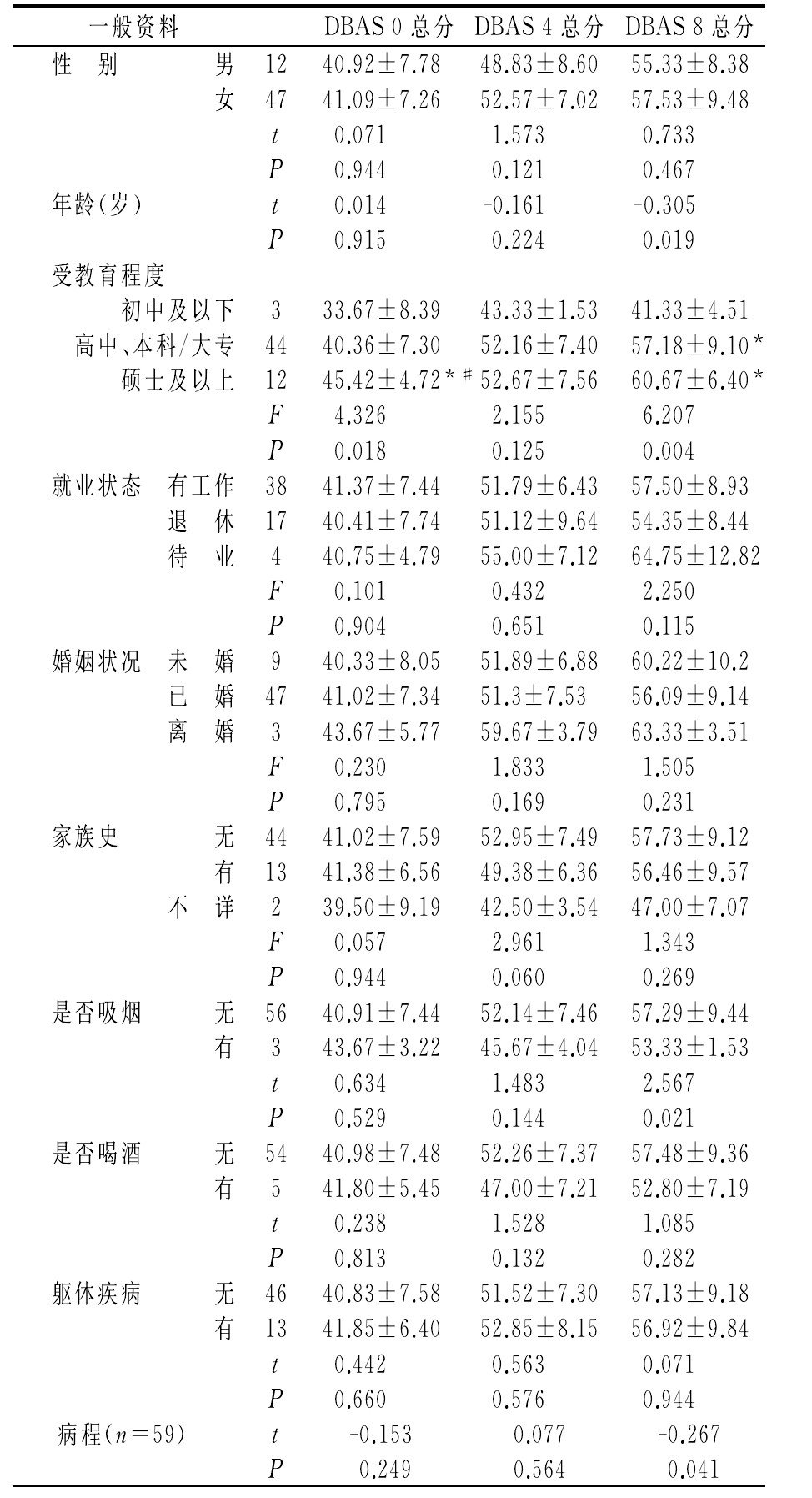
注:*与初中及以下比较,P<0.05;#与“高中、本科/大专”比较,P<0.052.2 一般资料的DBAS得分的比较
不同性别患者各时间点的DBAS总分之间无统计学意义(下述DBAS治疗前得分记为DBAS 0总分,DBAS第4周得分记为DBAS 4总分,DBAS第8周得分记为DBAS 8总分)。年龄方面DBAS 0总分、DBAS 4总分差异无统计学意义,而DBAS 8总分差异有统计学意义;不同受教育程度的DBAS 0总分、DBAS 8总分差异有统计学意义。两两比较结果显示,DBAS 0总分“初中及以下”、“高中、本科/大专”低于“硕士及以上”,差异有统计学意义,“初中及以下”和“高中、本科/大专”差异无统计学意义;DBAS 8总分“初中及以下”低于“高中、本科/大专”和“硕士及以上”,差异有统计学意义,“高中、本科/大专”和“硕士及以上”差异无统计学意义;不同婚姻状况的DBAS 0总分、DBAS 4总分、DBAS 8总分差异无统计学意义;不同职业的DBAS 0总分、DBAS 4总分、DBAS 8总分差异无统计学意义;不同家族史的DBAS 0总分、DBAS 4总分、DBAS 8总分差异无统计学意义;吸烟患者的DBAS 8总分低于不吸烟者,差异有统计学意义。吸烟与不吸烟患者的DBAS 0总分、DBAS 4总分差异无统计学意义;饮酒与不饮酒的患者的DBAS 0总分、DBAS 4总分、DBAS 8总分差异无统计学意义;有躯体疾病与无躯体疾病患者的DBAS 0总分、DBAS 4总分、DBAS 8总分差异无统计学意义;病程方面DBAS 0总分、DBAS 4总分差异无统计学意义,而DBAS 8总分差异有统计学意义,见表2。
2.3 在不同时间点各指标与DBAS之间的关系
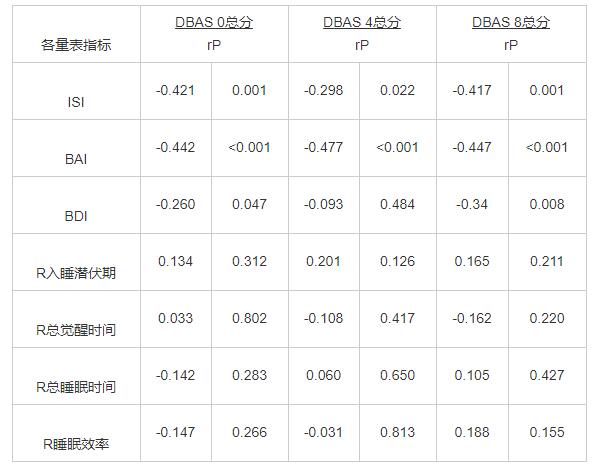
下述ISI、BDI、BAI的治疗前得分分别记为ISI 0总分、BAI 0总分、BDI 0总分,ISI、BDI、BAI的第4周得分分别记为ISI4总分、BAI 4总分、BDI 4总分,ISI、BDI、BAI的第8周得分记为ISI8总分、BAI 8总分、BDI 8总分。0周时,DBAS 0总分与ISI0总分、BAI 0总分、BDI 0总分相关性有统计学意义,均呈负相关;4周时,DBAS 4总分与ISI4总分、BAI 0总分相关性有统计学意义,呈负相关;8周时,DBAS 8总分与ISI8总分、BAI 8总分、BDI 8总分相关性有统计学意义,均呈负相关,见表3。
表3 第0、4、8周时各指标与DBAS得分的相关性
3 讨 论
慢性失眠又叫慢性失眠障碍,其概念由2014年发布的《睡眠障碍国际分类》第三版(ICSD-3)提出,它涵盖文献中出现过的慢性失眠、原发性失眠、条件限制性睡眠障碍等概念。慢性失眠对人们的身心健康有着很大的损伤,甚至增加死亡的风险[29]。当今社会,由于社会节奏愈来愈快,慢性失眠逐渐成为主流疾病之一。临床上治疗慢性失眠的方法通常为药物治疗、CBTI心理治疗以及联合治疗等。药物治疗往往起效快,便于操作,但随着治疗时间的增加,患者对于药物的过于依赖会为减药的过程增加困难,戒断后部分患者生理和心理会出现不适反应,未来也会增加患者再次服药的可能性[30]。而CBT-I作为一种治疗慢性失眠的一线疗法,常与其他催眠药物联合使用。但研究表明,其疗效不如单纯认知行为治疗[31]。这可能由于患者在治疗时,虽然药物和心理治疗同时进行,但患者容易倾向于相信是药物的治疗作用,而非CBT-I的疗效,因此认知偏差并未得到彻底的纠正。从而导致停药后,患者依然会出现药物治疗常见的情绪反应和认知干扰[32]。并且,单独使用CBT-I对慢性失眠的疗效与催眠药相同,这是由于CBT-I直接纠正认知偏差,改变了患者对睡眠的错误信念与态度,并通过一系列方式重新构建起了正确合理的认知,进而使患者形成了良好的睡眠习惯[33,34]。在治疗结束后的至少半年中,CBT-I依然会对患者的睡眠习惯产生影响,目前并无研究表明其有无副作用。
本研究结果显示:经过8周治疗,与治疗前相比,患者治疗第四周、第八周的ISI指数、DBAS指数均明显下降。说明了CBT-I治疗的有效性以及对患者的认知产生了积极的影响。这是由于CBT-I直接从认知偏差入手,改变患者对睡眠错误的信念与态度,并通过一系列方式重新构建正确合理的认知,进而促使患者自主地形成良好的睡眠习惯[35]。认知的形成取决于众多因素,如家庭环境、社会特征、生理特征、生活习惯、身体健康状况等。DBAS量表包含的16个条目涵盖了针对睡眠相关认知的广泛主题,这些主题通常与失眠患者有关,并与临床治疗有关,一般总分越低,表明受试者存在的认知错误越严重。经统计,患者平均年龄为46.75±13.16岁,在治疗前得分与治疗第4周之间无显著差异,而第8周得分有显著差异,可以看出CBT-I经过4周以上的时间方能稳定改善患者的认知偏差;教育水平程度不同的患者在治疗前的DBAS0总分有统计学意义,且初中及以下患者DBAS0总分为最低值,硕士及以上患者总分为最高值,说明教育水平的高低会对认知形成产生显著的影响。即学历越高,认知错误越小。CBT-I对于初中及以下教育水平患者的错误认知的改善相对较差,表示患者受教育程度越高,越容易改变错误认知,提高疗效。不良生活习惯方面,有吸烟习惯的患者在治疗第8周的DBAS得分与不吸烟者得分之间有显著差异,且总分更低,这从一定程度上可以说明有吸烟习惯的失眠患者的错误认知改善相对较难。病程方面,在治疗前得分与治疗第4周之间无显著差异,而第8周得分有显著差异,可以看出,CBT-I对改善病程更久的患者认知偏差需要经过4周以上的时间才能见效。从治疗前至治疗第8周结束,患者的BAI、BDI、ISI得分与DBAS得分呈负相关,说明随着患者抑郁焦虑情绪的不断改善,睡眠质量也随之提高,认知偏差会进一步减小。国内外多项研究显示,引发睡眠障碍的关键因素包括对睡眠错误的信念与态度、过度觉醒(如认知、情绪、环境、中枢及自主神经系统等)以及错误的睡眠习惯[36,37,38,39]。值得注意的是,在治疗第四周,患者BDI得分与DBAS得分未见相关性,这在一定程度上说明了,患者认知调整的效果更易受到焦虑和睡眠质量的影响。总之,通过8周治疗可以看出,患者自身的年龄段、教育水平、不良生活习惯、心理健康以及病程长短等因素均可能影响到患者睡眠信念与态度的改善程度,进而影响疗效。
与同类型研究进行比较,如余海鹰[40]、Saletu等[41,42]研究显示,多数睡眠障碍患者会存在一定程度的情绪问题,且睡眠质量的好坏也会受到情绪的影响。钱建军等[43]研究发现,对睡眠错误认知的形成更易受到患者经历过的与失眠相关的负性事件、生活经历影响,形成错误且固着的心理模式,从而出现失眠症状。这与本研究结果基本一致。另外,探讨失眠的认知行为疗法在矫正失眠患者认知过程中的影响因素的研究相对缺乏。
本研究存在局限性:本研究的临床数据采集采用患者自我报告的自陈式量表,未纳入多导睡眠监测或活动记录仪等客观测量工具,数据带有主观性。事实上,这并不限制本研究结果的意义,因为慢性失眠的诊断依赖于患者的报告,而非实验室检查的结果[44]。另外,本研究只评估了CBT-I治疗方案整体流程中对认知的改善,且样本量较小,今后的研究应包括CBT-I不同的治疗方案对认知偏差的改善效果。
综上所述,CBT-I治疗对于失眠患者的认知偏差改善均有疗效;在可能影响CBT-I改善认知的因素中,患者的一般社会特征(除年龄外)和健康史并未影响CBT-I改善患者认知的起效的速度和疗效的持续。对睡眠错误信念的矫正更易受年龄段、文化水平、不良生活习惯、情绪以及病程长短等方面的影响。因此,临床过程中应充分考虑到患者的个体差异性,制定个性化的治疗方案,以稳定疗效、造福患者。
参考文献
[1] 陆林,沈渔邨.精神病学[M].6版.北京:人民卫生出版社,2017:574-574
[2] National Institutes of Health.National institutes of health state of the science conference statement on manifestations and management of chronic insomnia in adults,June 13-15,2005[J].Sleep,2005,28(9):1049-1057
[3] Buysse D J.Insomnia[J].JAMA,2013,309(7):706-716
[4] Krystal A D.A compendium of placebo-controlled trials of the risks/benefits of pharmacological treatments for insomnia:The empirical basis for U.S.clinical practice[J].Sleep Med Rev,2009,13(4):265-274
[5] Qaseem A,Kansagara D,Forciea MA,et al.Management of chronic insomnia disorder in adults:A clinical practice guideline from the American college of physicians[J].Ann Intern Med,2016,165(2):125-133
[6] 中华医学会神经病学分会睡眠障碍学组.中国成人失眠诊断与治疗指南[J].中华神经科杂志,2012,45(7):534-540
[7] Espiec A,Brooks D N,Lindsay W R.An evaluation of tailored psychological treatment of insomnia[J].J Behaviour Therapy Experimental Psychiatry,1989,20(2):143-153
[8] Kuisk L A,Bertelson A D,walsh J K.Presleep cognitive hyperarousal and affects as factors in objective and subjective insomnia[J].Perceptual Motor Skills,1989,69(7):1219-1225
[9] Lichsein K L,Rosenrhal T L.Insomniacs perceptions of cognitive versus somatic determinants of sleep disturbance[J].J Abnormal Psyhology,1980,89(1):105-107
[10] 张红菊,王海播,卢芬,等.认知行为疗法结合药物治疗原发性失眠的随机对照研究[J].中国新药与临床杂志,2010,29(6):426-429
[11] Morin C M,Beaulieu-Bonneau S,Bélanger L,et al.Cognitivebehavior therapy singly and combined with medication for persistent insomnia:Impact on psychological and daytime functioning[J].Behav Res Ther,2016,87:109-116
[12] Morin C M,Edinger J D,Krystal A D,et al.Sequential psychological and pharmacological therapies for comorbid and primary insomnia:Study protocol for a randomized controlled trial[J].Trials,2016,17(1):118-129
[13] Perlis M L,Smith M T,Fnp-C B J M,et al.Cognitive behavioral treatment of insomnia[M].Springer New York,2005:421-428
[14] Spielman A J,Paul S,Thorpy M J.Treatment of chronic insomnia by restriction of time in bed[J].Sleep,1987,10(1):45-56
[15] Lichstein K L,Wilson N M,Johnson C T.Psychological treatment of secondary insomnia[J].Psychology&A ging,2000,(15):232-240
[16] Harvey A G.Pre-sleep congnitive activity:a comparison of sleep-onset insomniacs and good sleepers[J].British Journal of Clinical Psychology,2000(39):275-286
[17] Hoch C C,Reynolds I II C H,BuysseD J,et al.Protecting sleep quality in later life:apilot study of bed restriction and sleep hygiene[J].Journals of gerontology Series B:Psychological Sciences and Social Sciences,2001,56(1):52-59
[18] Morin C M,Hauri P J,Espie C A,et al.Non-pharmacologic treatment of chronic insomnia.An American academy of sleep medicinereview[J].Sleep,1999,22(8):1134-1156
[19] Anonymous.Integration of behavioral and relaxation approaches into the treatment of chronic pain and insomnia NIH Technology Assessment Panel on Intergration of Behavioral and Relaxation Approaches into the Treatment of Chronic Pain and Insomnia[J].JAMA,1996,276(4):313-318
[20] 张斌,荣润国.失眠的认知行为治疗[J].中国心理卫生杂志,2004,18(12):882-884
[21] Ascher L M,Turner R M.A comparison of two methods for the administration of pradoxical intention[J].Behaviour Research&Therapy,1980,18(2):121-126
[22] Bastien C H,Vallieres A,Morin C M.Validation of the insomnia severity index as an outcome measure for insomnia research[J].Sleep Med,2001,2(4):297-307
[23] Yu D S.Insomnia severity index:Psychometric properties with Chinesecommunity-dwelling older people[J].J Adv Nurs,2010,66(10):2350-2359
[24] 符士翔,欧红霞,鲁淑红.简式睡眠信念和态度量表的信效度研究[J].中华行为医学与脑科学杂志,2014,23(4):369-371
[25] 中华医学会精神病学分会.中国精神障碍分类与诊断标准第三版(精神障碍分类)[J].中华精神科杂志,2001,34(3):184-188
[26] Beck A T,Epstein N,Brown G,et al.An inventory for measuring clinical anxiety:Psychometric properties[J].J Consult Clin Psychol,1988,56(6):893-897
[27] 林一真.贝克焦虑量表(中文版)指导手册[M].北京:中国行为科学社,2000:1-29
[28] Ohayon M M,Partinen M.Insomnia and global sleep dissatisfaction in Finland.[J]Sleep Res,2002,11:339-346
[29] Parthasarathy S,Vasquez M M,Halonen M,et al.Persistent insomnia is associated with mortality risk[J].Am J Med,2015,128(3):268-275
[30] Baillargeon L,Landreville P,Verreault R,et al.Discontinuation of benzodiazepines among older insomniac adults treated with cognitive-behavioural therapy combined with gradual tapering:A randomized trial[J].CMAJ:Canadian Medical Association Journal,2003,169(10):1015-1020
[31] 吴恩来,张雨青,王健,等.失眠伴抑郁与单纯失眠患者失眠认知行为治疗的疗效分析[J].中华精神科杂志,2020,53(2):140-145
[32] 吴任钢,张苏范,单敬.认知行为治疗慢性失眠症及临床疗效分析[J].中国心理卫生杂志,2002,16(3):160-164
[33] Charles M M,Veronique M L,Anouk G N.Nonpharmacological treatment of late-life insomnia[J].Journal of Psychosomatic Research,1999,46(2):103-116
[34] Bootzin R R,Epstein D,Wood J M.Strimulus control instructions,case studies in insomnia[M].New York:Plenim Press,1991
[35] Charles M M,Veronique M L,Anouk G N.Nonpharmacological treatment of late-life insomnia[J].Journal of Psychosomatic Research,1999,46(2):103-116
[36] 周念港,赵艳霞,刘诏薄.睡眠个人信念和态度量表在失眠症患者健康教育中的应用[J].重庆医学,2010,39(13):1769-1770
[37] 张鹏,赵忠新.《中国成人失眠诊断与治疗指南》解读[J].中国现代神经疾病杂志,2013,13(5):363-367
[38] Association A P.Diagnostic and Statistical Manual of Mental Disorders,Fifth Edition(DSM-5)[S].Arlington,VA:American Psychiatric Association,2013
[39] Medicine A A oS.The International Classification of Sleep Disorders-Third Edition(ICSD-3)[S].Darien,IL:American Academy of Sleep Medicine,2014
[40] 余海鹰,崔庶,王宏.抑郁症患者睡眠行为及睡眠生理障碍的研究[J].中华精神科杂志,2000,33(1):23-25
[41] Saletu B.Therapy for sleep disorders in depressives[J].Psychopathology,1986,19(2):239-262
[42] Fenichel O.The Psychoanalytic Theory Of Neurosis[M].Routledge&Kegan Paul Ltd.,London 2006
[43] 钱建军,严伟亮,秦国兴,等.失眠症患者认知心理特点和认知治疗效果[J].中国康复理论与实践,2006,12(8):719-720
[44] Mitchell M D,Gehrman P,Perlis M,et al.Comparative effectiveness of cognitive behavioral therapy for insomnia:A systematic review[J].BMC Fam Pract,2012,13:40-50
热门排行


